Herzinfarkt
(auch als ausdruckbare Broschüre, als PDF zur Ansicht auf dem Bildschirm Ihres Computers, padBook, kindle-Version und phoneBook erhältlich)
Was ist ein Herzinfarkt?
Absterben eines Teiles des Herzmuskels bei der Verstopfung eines Herzkranzgefässes
Beschreibung der Erkrankung
Ablauf eines Herzinfarktes
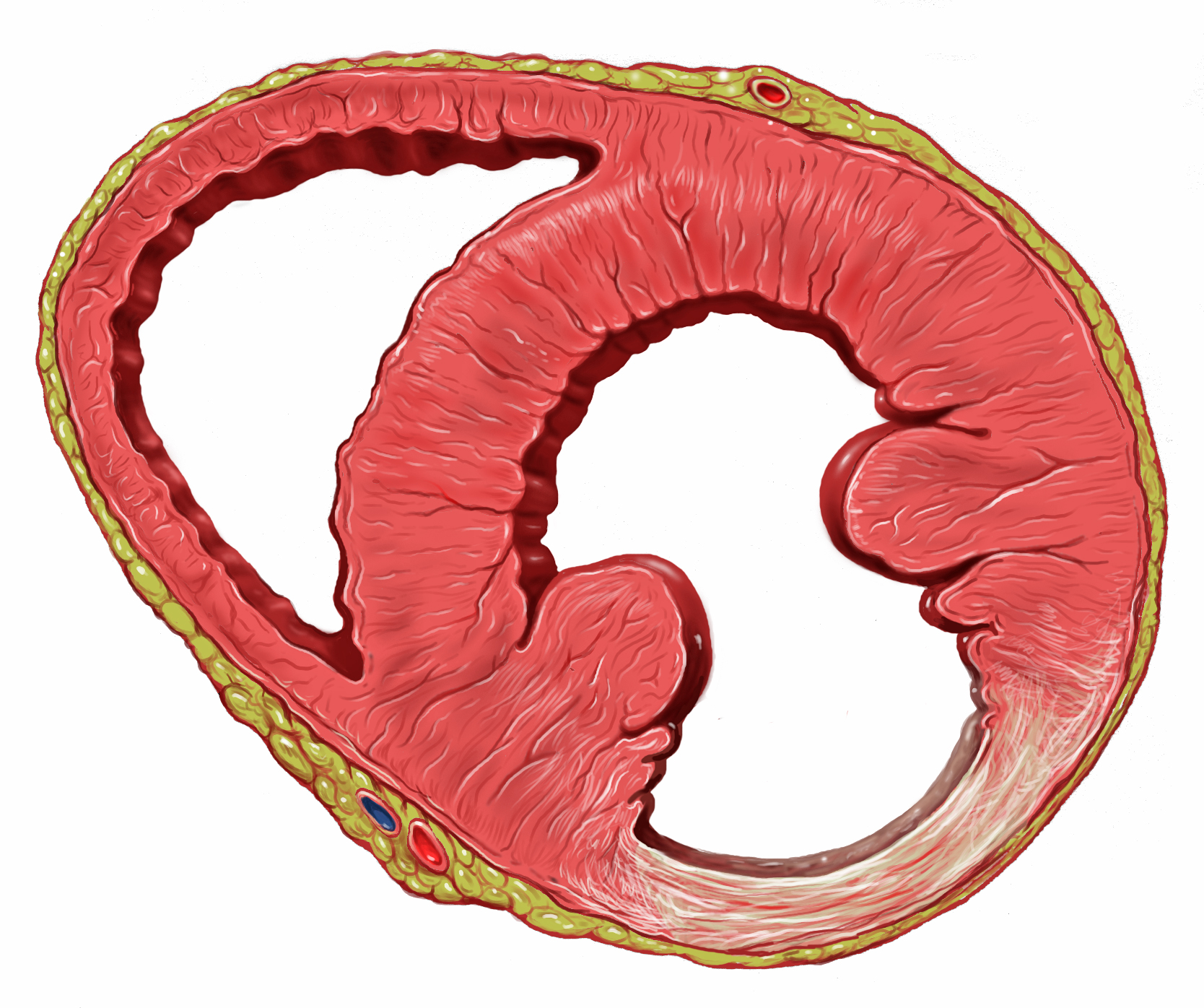
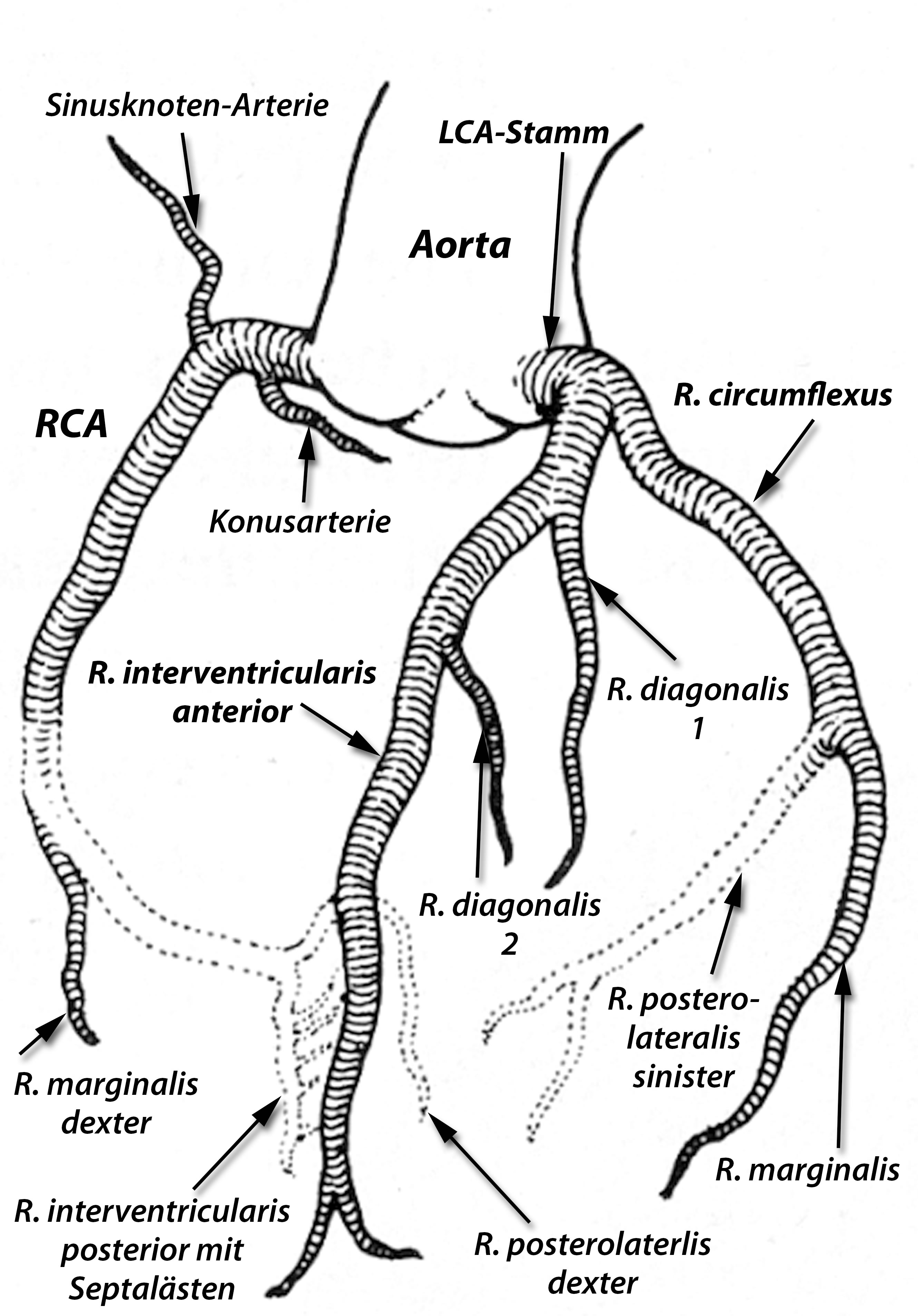 Das Herz besteht überwiegend aus Muskulatur (Herzmuskel = Myokard), das zu seiner Ernährung Blut und Sauerstoff benötigt. Die Ernährung seine 4 Wände (Vorderwand, Hinterwand, Seitenwand, Septum (=Trennwand zwischen der rechten und linken Herzkammer) erfolgt durch die Herzkranzarterien (Abb. links).
Das Herz besteht überwiegend aus Muskulatur (Herzmuskel = Myokard), das zu seiner Ernährung Blut und Sauerstoff benötigt. Die Ernährung seine 4 Wände (Vorderwand, Hinterwand, Seitenwand, Septum (=Trennwand zwischen der rechten und linken Herzkammer) erfolgt durch die Herzkranzarterien (Abb. links).
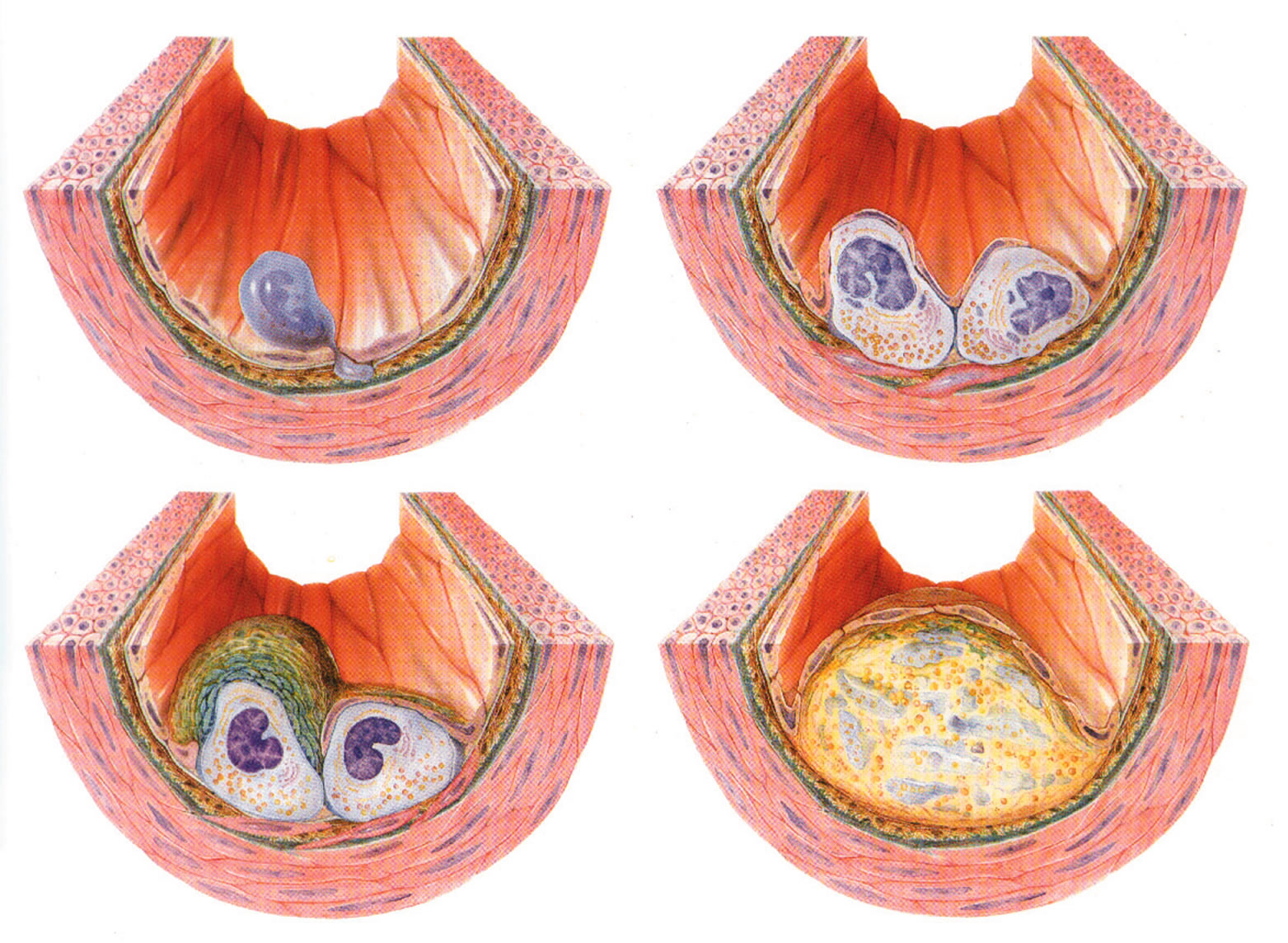
Durch bestimmte Krankheiten und Risikofaktoren (z.B. Blutzucker-Krankheit (Diabetes mellitus), Bluthochdruck, Blutfettwerterhöhung oder Zigarettenrauchen) erkranken diese Gefäße, indem sich Fettpolster (sog. Plaques) in ihren Wänden bilden. (Lesen Sie weitere Einzelheiten hierzu in den Broschüren „Angina pectoris“ oder „Koronare Herzkrankheit“.
Diese Fettpolster in der Gefäßwand wachsen über Monate oder sogar Jahre langsam heran (Abb. links) und führen hierdurch zu einer Verengung des Gefäßinnenraums.
Erst wenn der Gefäßinnenraum bedeutsam, d.h. um etwa 75% verengt ist verspürt der betroffene Mensch Beschwerden, die man als Angina pectoris bezeichnet (Näheres siehe Broschüre „Angina pectoris“). Geringere Verengungen bemerkt der Betroffene selber in aller Regel nicht und sie können auch vom Arzt nicht im EKG oder Ultraschallbild erkannt werden. Und dennoch sind gerade Verengungen eines Ausmaßes von 50% bereits gefährlich:
Je nach der Härte der Gewebskappe über dem Fettpolster, der Beschaffenheit des Polsters (weiches, flüssiges oder härteres, starres Fett) und nach den mechanischen Belastungen des Fettpolsters durch den Blutdruck kann das Polster beschädigt werden. Jeder Herzschlag führt nämlich über die Druckwelle des ausgeworfenen Blutes zu einer Verbiegung des Polsters so ähnlich, wie sie dies in dem Film links sehen, der die Verbiegungen von Bäumen zeigt, die von der Druckwelle einer Bombenexplosion getroffen werden.
 Unter bestimmten ungünstigen Verhältnissen wird das Fettpolster durch eine solche Druckwelle beschädigt. Dabei reißt die Gewebskappe über dem Fettpolster ein und das Fett quillt in den Innenraum des Gefäßes wie Sie dies vielleicht von einem Pickel kennen, den man ausdrückt. Wenn das Blut nun in direkten Kontakt mit diesem Fett kommt gerinnt es auf der Stelle. Dies ist nicht böse vom Blut gemeint, denn es handelt sich um denselben Vorgang wie bei einer Verletzung der Haut: Auch hier gerät Blut in Kontakt mit dem Fettgewebe der Haut. Das Blut gerinnt auch hier, um die Verletzungsblutung zu stillen.
Unter bestimmten ungünstigen Verhältnissen wird das Fettpolster durch eine solche Druckwelle beschädigt. Dabei reißt die Gewebskappe über dem Fettpolster ein und das Fett quillt in den Innenraum des Gefäßes wie Sie dies vielleicht von einem Pickel kennen, den man ausdrückt. Wenn das Blut nun in direkten Kontakt mit diesem Fett kommt gerinnt es auf der Stelle. Dies ist nicht böse vom Blut gemeint, denn es handelt sich um denselben Vorgang wie bei einer Verletzung der Haut: Auch hier gerät Blut in Kontakt mit dem Fettgewebe der Haut. Das Blut gerinnt auch hier, um die Verletzungsblutung zu stillen.
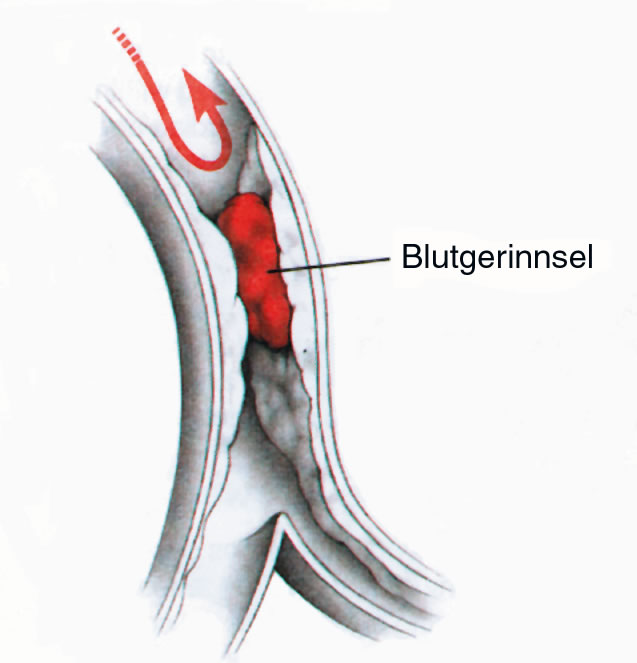
Dieser an und für sich gut gemeinte Versuch der Blutstillung gerät am Herzen aber zu einer Katastrophe, denn es entsteht durch den oben beschriebenen Vorgang ein Blutgerinnsel direkt innerhalb des Gefäßes und dieses Blutgerinnsel blockiert den Blutfluß.
In der Folge dieses Vorgangs bricht die Blutversorgung des Herzmuskel in der von der verstopften Arterien zusammen, der Herzmuskel bekommt kein Blut und damit keinen Sauerstoff und keine Nährstoffe mehr, er stirbt ab. Dieses Absterben des Herzmuskels nennt man „Herzinfarkt“.
Nun stirbt der Herzmuskel nicht in dem Bruchteil einer Sekunde ab, in dem sich das Gefäß mit dem Blutgerinnsel verschließt. Genauso wie jedes andere biologisches Gewebe kann auch der Herzmuskel eine Zeitlang ohne Blutzufuhr existieren, wobei die Herzmuskelzellen von ihren Vorräten leben, die sie zuvor angelegt hatten. Die Zeit, in der ein Herzmuskel auch ohne Blutzufuhr überleben kann ist aber relativ kurz:
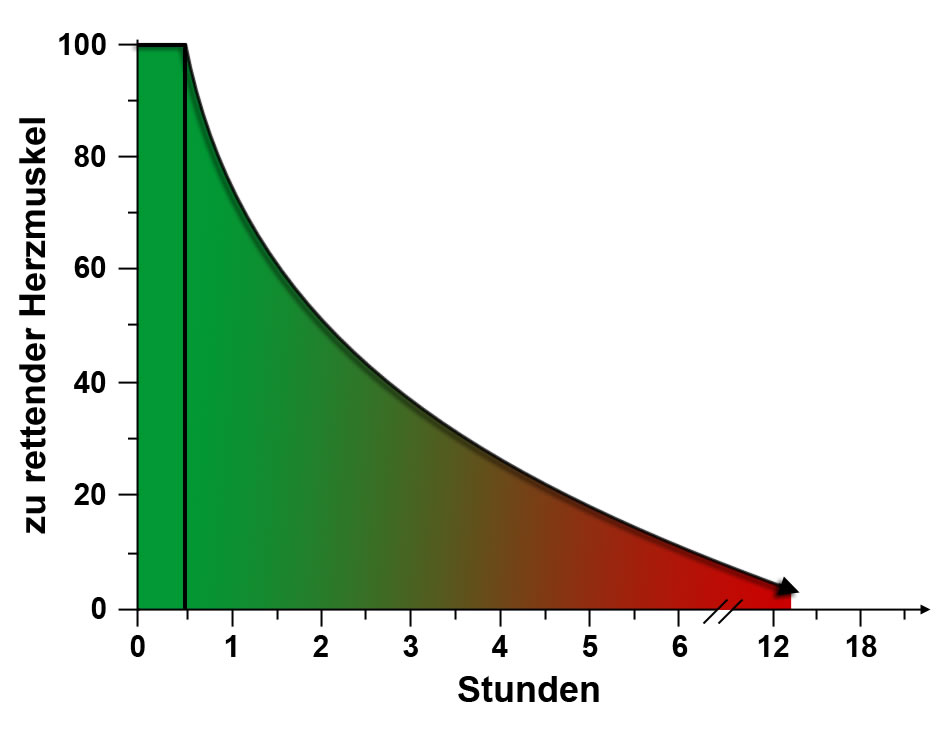
Bis zu 30 Minuten überlebt der Herzmuskel ohne Folgeschäden, wenn es gelingt, die Blutversorgung bis zu diesem Zeitpunkt wieder herzustellen.
Mit zunehmender Dauer der fehlenden Durchblutung des Gefäßes stirbt aber immer mehr Herzmuskel ab, ohne daß man ihn nachfolgend durch welche Therapie auch immer wieder zum Leben erwecken kann. Schon nach 2 ½ Stunden ist die Hälfte des Herzmuskels irreparabel abgestorben und 12 Stunden nach der Entstehung des Gerinnsels ist der Muskel in der betroffenen Herzgegend vollständig abgestorben. Aus diesem Grund ist es so wichtig, die verstopfte Arterie so schnell wie möglich wieder zu eröffnen (siehe Kapitel „Therapie“).
Ist der Herzmuskel erst einmal abgestorben wird er durch Narbengewebe ersetzt.
Abb. links: Beachten Sie die weiße Verfärbung des abgestorbenen und vernarbten Herzmuskels in der Hinterwand (Zeichnung von Patrick J. Lynch; Yale University Center)
Dieser Vorgang der Beseitigung des abgestorbenen Muskels und seinem Ersatz durch Nabengewebe dauert etwa 5 - 8 Wochen, bis er vollständig abgeschlossen ist.
Narbengewebe ist nicht mehr aktiv: Die Aufgabe des Herzmuskels besteht darin, Blut zu pumpen. Narbengewege kann dies nicht mehr, es ist bewegungslos und nimmt an der Arbeit des Herzens nicht mehr teil (Film unten).
Filme links: Vorderwandinfarkt bei einer Herzkatheteruntersuchung.
Im rechten Film sehen die Darstellung der linken Herzkammer nach einem Vorderwandinfarkt. (Die Vorderwand ist die oben gelegene Wand.) Beachten Sie, daß sich die Vorderwand im rechten Film überhaupt nicht mehr, während sich die Hinterwand (untere Wand) gut und kräftig bewegt.
Im linken Film sehen Sie eine normale Herzkammer mit kräftig sich bewegender Vorder- und Hinterwand.
Je nachdem, wieviel Herzmuskel beim Herzinfarkt zerstört wurde kann diese Narbenbildung dazu führen, daß das gesamte Herz geschwächt wird, den Körper nicht mehr ausreichend mit Blut versorgt und eine Herzschwäche (siehe Broschüre „Herzschwäche“) mit Luftnot und Wasseransammlungen in Lungen, Bauch oder Beinen auftreten. Immer dann, wenn eine solche Herzschädigung durch abgestorbenen Herzmuskel und Vernarbungen des Herzmuskels auftreten ist die Lebensdauer eines Menschen verkürzt und es können sich neben der Herzschwäche auch teilweise gefährliche Herzrhythmusstörungen einstellen. Aus diesem Grund ist es so wichtig, die blockierte Herzkranzarterie so schnell wie möglich wieder zu eröffnen, damit sich wenn möglich überhaupt keine oder wenigstens eine nur möglichst kleine Narbe bildet.
Einteilung
Es gibt verschiedene Infarktformen, die sich hinsichtlich ihrer Lokalisation in den verschiedenen Herzwänden (z.B. Vorderwand-, Hinterwand-, Seitenwandinfarkt) und des Schadens, den sie in den jeweiligen Herzwänden verursachen (transmuraler oder nicht transmuraler Infarkt) unterscheiden.
Infarktlokalisation

Wie Sie schon gelesen haben erfolgt die Ernährung des Herzens und seiner 4 Wände (Vorderwand, Hinterwand, Seitenwand, Septum (=Trennwand zwischen der rechten und linken Herzkammer) durch die Herzkranzarterien. Eine dieser Herzkranzarterien (= RIVA = Ramus interventicularis anterior = vordere absteigende Arterie) versorgt die Vorderwand, zahlreiche Nebenäste dieses Gefäßes (= Septaläste) das Septum, ein Gefäß die Seitenwand (= Ramus circumflexus = herzumgreifende Arterie) und ein Gefäß die Hinterwand (rechte Herzkranzarterie = Hinterwandarterie).
Wenn sich eines dieser Gefäße verschließt (siehe oben) wird die Herzwand, die von diesem Gefäß ernährt wird, nicht mehr mit Blut, Sauerstoff und Nährstoffen versorgt und der Herzmuskel dieser Herzwand stirbt ab. Je nachdem, welche Herzkranzarterie und damit welche Herzwand betroffen ist spricht man von Vorderwand-, Seitenwand-, Hinterwand-, Herzspitzen- und Septal-Infarkt.
Die oben genannten großen Herzkranzarterien geben kleinere Nebenäste ab, die die vordere oder hintere Seitenwand mit Blut versorgen. Je nachdem, welche dieser Seitenäste von dem Gefäßverschluß betroffen sind unterscheidet man auch Vorderseitenwand- und Hinterseitenwand-Infarkte.
Art des Schadens
Wenn sich eine Herzkranzarterie vollständig verschließt stirbt in der jeweils betroffenen Herzwand der gesamte Herzmuskel. In diesem Fällen spricht man von einem „transmuralen“ Infarkt (= durch die ganze Herzwand gehend).
Wenn die Arterie nur vorübergehend verschlossen war und sich spontan oder durch die Behandlung mit bestimmten Medikamenten oder durch eine Herzkatheterbehandlung innerhalb eines kurzen Zeitfensters (2 – 3 Stunden) wieder eröffnet hat oder wenn das Herz nach einer kurzen Zeitdauer eigene Gefäßumleitungen bildet stirbt nur ein mehr oder weniger großer Teil des Herzmuskels ab:
Dauert der Gefäßverschluß nur kurz, stirbt nur wenig Herzmuskel ab, dauert er länger, sterben größere Herzmuskelteile ab, dauert der Verschluß sehr lange oder bleibt das Gefäß verschlossen, stirbt der gesamte Herzmuskel der betroffenen Herzwand ab.
Wenn nur Teile des Herzmuskels absterben, spricht man von „nicht-transmuralen“ Infarkten (= nur einen Teil der Herzwand betreffend).
Andere Bezeichnungen für „nicht-transmurale“ Infarkt sind:
- Teil-Infarkt
- Innenschichtinfarkt
- Non-Q-Zacken-Infarkt
- Non-ST-Hebungs-Infarkt (= „NSTEMI“).
Die letzten beiden Bezeichnungen resultieren aus dem Aussehen eines solchen Infarktes im EKG.
Andere Bezeichnungen für „transmurale“ Infarkte sind:
- Q-Zacken-Infarkt
- ST-Hebungs-Infarkt (= „STEMI“).
Krankheitserscheinungen
 Die Symptome eines Herzinfarktes entsprechen zu Beginn denen der Angina pectoris. Der Infarktschmerz wird aber häufiger als sehr starker Druck hinter dem Brustbein oder an anderen Stellen des Brustkorbes, der Schultern, des Halses, des linken Armes oder im Rücken zwischen den Schulterblättern empfunden. Zudem ist häufiger stärker als der Angina pectoris-Schmerz und wird als „Vernichtungsgefühl“ beschrieben. Oft ist der Herzinfarkt-Patient blaß und schweißüberströmt.
Die Symptome eines Herzinfarktes entsprechen zu Beginn denen der Angina pectoris. Der Infarktschmerz wird aber häufiger als sehr starker Druck hinter dem Brustbein oder an anderen Stellen des Brustkorbes, der Schultern, des Halses, des linken Armes oder im Rücken zwischen den Schulterblättern empfunden. Zudem ist häufiger stärker als der Angina pectoris-Schmerz und wird als „Vernichtungsgefühl“ beschrieben. Oft ist der Herzinfarkt-Patient blaß und schweißüberströmt.
Ebenso wie bei Angina pectoris gibt es auch beim Herzinfarkt untypische Beschwerden. Diese können in mehr oder länger andauernden Luftnot-Anfällen oder Herzstolpern, Schwindel und Ohnmachtsanfällen bestehen.
Besonders bei Frauen treten Herzinfarkte oft mit solchen untypischen Beschwerden auf. Sie empfinden den Infarkt oft als eine Phase starker Müdigkeit, allgemeiner Schwäche und Hinfälligkeit.
Manche Patienten, vor allem Diabetiker, können auch „stumme Infarkte“ erleiden. In diesen Fällen treten oftmals keinerlei oder nur minimale und/oder uncharakterische Brustbeschwerden auf, die man nicht in den Zusammenhang mit einem Herzinfarkt bringt. Daß es sich bei diesen Bagatellbeschwerden um einen Herzinfarkt gehandelt hat erkennt der Arzt oft erst zufällig, wenn bestimmte EKG-Veränderungen oder Vernarbungen im Echokardiogramm beobachtet werden.
Untersuchungsmethoden und mögliche Ergebnisse
Man kann einen Herzinfarkt nicht anhand typischer Beschwerden erkennen, denn Angina pectoris macht oft dieselben Beschwerden. Zur Infarktdiagnostik benutzt man:
EKG
Typischerweise erkennt man den frischen Herzinfarkt im EKG an bestimmten Veränderungen des Kurvenverlaufes (rote Markierungen in Abb. links), die in Hebungen (= positiver Verlauf) der ST-T-Strecke bestehen (mehr über ein EKG können Sie in der Broschüre hier nachlesen.

Je nachdem, in welchen der 12 EKG-Ableitungen diese Kurvenveränderungen gesehen werden kann man den Infarkt lokalisieren (Vorderwand, Hinterwand, Seitenwand, usw.). Wegen dieser typischen Hebungen bezeichnet man diese Infarkte auch als ST-Hebungs-Infarkte oder (nach der englischen Bezeichnung:) ST-elevation-infarction (= STEMI)
Die Ausheilung des Infarktes und die Entstehung der Infarktnarbe verursacht ebenfalls bestimmte Veränderungen der EKG-Kurven.
Der Arzt kann daher aus dem EKG oftmals erkennen, wie alt der Infarkt ist. Das Alter eines Infarktes kann, zumindestens in den frühen Stadien bis zum Beginn der Ausheilung, grob im EKG abgelesen werden.
Laboruntersuchungen
Wenn Herzmuskel abstirbt werden chemische Substanzen, die sich normalerweise nur im Inneren der Herzmuskelzellen befinden freigesetzt und gelangen ins Blut. Diese sog. „Herzenzyme“, kann man bei Blutuntersuchungen feststellen. Bei einem akuten Herzinfarkt wird man daher eine starke Vermehrung dieser Enzyme im Blut feststellen. Zu diesen Herzenzymen gehören beispielsweise das Troponin T oder Troponin I, die „CK“ oder die LDH.
Die einzelnen Herzenzyme werden, wenn sie einmal ins Blut gelangt sind, unterschiedlich schnell abgebaut oder ausgeschieden. Aus der Höhe der Enzymkonzentrationen im Blut im Vergleich zu anderen Herzenzymen kann man ebenfalls das Alter eines Herzinfarktes grob abschätzen.
Echokardiographie
Auch mit einer Ultraschalluntersuchung kann man Herzinfarkte feststellen. Man sieht in diesen Fällen, daß sich eine bestimmte Herzwand nicht mehr oder nur noch müde bewegt (Film unten).
Diese Bewegungsmüdigkeit oder Bewegungslosigkeit wird durch den Sauerstoffmangel des Herzmuskels verursacht bzw. durch die Narbe, die im Verlauf der Infarktheilung auftritt. Bei der Diagnose eines frischen Herzinfarktes spielt die Echokardiographie aber keine bedeutsame Rolle, weil EKG und Laboruntersuchungen die Diagnose meistens eindeutiger und besser zeigen.
Herzkatheteruntersuchung
Mit dieser Untersuchung wird der Herzinfarkt definitiv und ohne Irrtumsmöglichkeit geklärt. Man benutzt diese Untersuchung heute vor allem bei der Behandlung des Infarktes, weshalb im Kapitel „Therapie“ noch genauer darauf eingegangen wird. Lesen Sie auch die Broschüre „Was Sie über eine Herzkatheteruntersuchung wissen sollten“.
Krankheiten mit ähnlichen Erscheinungen
Alle Krankheiten, die in der Broschüre über die Angina pectoris beschrieben wurden, können ähnliche Beschwerden verursachen und mit einem Herzinfarkt verwechselt werden. Ein Unterschied zur Angina pectoris besteht darin, daß Angina-pectoris-Anfälle nur 30 Sekunden bis 30 Minuten andauern, der Infarktschmerz aber länger dauert. Weitere Unterschiede sind:
- Herzinfarktschmerzen sind oftmals heftiger als Angina pectoris-Schmerzen
- Herzinfarktschmerzen lassen nach Einnahme von Nitro-Kapseln oder Nitro-Spray nicht nach.
Komplikationen
Man unterscheidet Früh- und Spätkomplikationen.
Frühkomplikationen
Rhythmusstörungen
(Siehe hierzu auch die Broschüre „Herzrhythmusstörungen“)
Herzmuskulatur, die unter Sauerstoffnot gerät und/oder abstirbt neigt zur elektrischen Instabilität. Daher können beim Auftreten eines frischen Herzinfarktes Herzrhythmusstörungen auftreten. Diese können leichtgradig sein und in Form einzelner Extrasystolen auftreten, sie können aber auch schwerwiegend sein und in Form von ventrikulären Tachykardien oder Kammerflimmern zum Tode führen.
Solche Herzrhythmusstörungen sind der Grund dafür, warum etwa 30 – 40% aller Herzinfarkt-Patienten plötzlich, d.h. noch vor Erreichen des Krankenhauses sterben.
Prinzipiell gelten alle Herzrhythmusstörungen, die im zeitlichen Zusammenhang mit einem Herzinfarkt auftreten als lebensbedrohlich, weil auch die leichtgradigen Formen angesichts der elektrischen Instabilität des Herzmuskels schnell in die lebensbedrohlichen Formen übergehen können.
Daher werden alle Patienten mit frischem Herzinfarkt für 24 – 48 Stunden auf der Intensivstation überwacht.
Aber auch nach der frischen Phase des Herzinfarktes können Herzrhythmusstörungen auftreten.
Kardiogener Schock
Während bei der Herzschwäche (siehe unten) eine Stauung des Blutes vor der geschwächten Herzkammer auftritt, der Blutauswurf der Herzkammer in den Kreislauf aber nicht oder nur geringgradig vermindert ist, sinkt beim kardiogenen Schock die Blutauswurfmenge der Herzkammer dramatisch ab. Durch die Schädigung einer sehr großen Herzmuskelmenge kommt es zu einer massiven und akuten Schwächung der Pumpleistung des Herzens. Dadurch gelangt viel zu wenig Blut in den Kreislauf und verschiedenen Organe des Körpers, besondere Gehirn und Nieren, werden vermindert durchblutet. Wenn ein solcher kardiogener Schock nicht umgehend behandelt wird endet er wegen der teilweise extremen Mangeldurchblutung des Gehirnes und der Nieren in der Regel tödlich.
Ein kardiogener Schock tritt als Frühkomplikation nur bei sehr großen Herzinfarkten auf, bei denen mehr als 40 % des Herzmuskels der linken Herzkammer absterben.
Spätkomplikationen
Herzinsuffizienz (= Herzschwäche)
Beim Herzinfarkt wird Herzmuskelgewebe geschädigt. Dieses Gewebe kann sich an der Pumparbeit der Herzkammern nicht mehr beteiligen. Das nicht vom Herzinfarkt betroffene Gewebe wird die Pumparbeit des ausgefallenen Herzmuskels daher mit übernehmen müssen. War der Infarkt klein hat der verbliebene Herzmuskel keine Schwierigkeiten, diese Mehrarbeit zu leisten (siehe Film 2). War der Infarkt jedoch groß wird der verbliebene Herzmuskel überfordert und kann die notwendige Pumparbeit der Herzkammer nicht bewältigen (Film unten).
Film links: Vorderwandinfarkt in der Herzkatheteruntersuchung. Anders als in Film 2 arbeitet hier nicht nur die Vorderwand müde, sondern alle anderen Herzwände ebenfalls, weil sie überlastet sind.
In diesen Fällen entsteht eine Herzschwäche. Eine solche Herzschwäche tritt um so eher auf desto größer der Herzinfarkt war und desto mehr Herzmuskelgewebe durch den Infarkt geschädigt wurde. Weitere Informationen finden Sie in der Broschüre “Herzschwäche”.
Einriß der Herzwand ( = Kammerruptur)
Sofort mit dem Beginn des Herzinfarktes und dem Absterben der Herzmuskulatur beginnt der Körper mit der Reparatur dieses Ereignisses. Abgestorbener Herzmuskel wird von körpereigenen „Aufräumzellen“ beseitigt und es entsteht Narbengewebe. Dieser Aufräumvorgang dauert etwa 5-8 Wochen.
Zu Beginn dieses Aufräumvorganges ist die Herzmuskelwand weich, sodaß sie bei ungünstigen Verhältnissen (z.B. bei hohem Blutdruck) einreißen kann. In diesen Fällen sprudelt das Blut aus der Herzkammer hinaus in den Herzbeutel. Der Herzbeutel „läuft voll“ und erdrückt das Herz. Von seltenen Ausnahmen abgesehen ist eine Kammerruptur immer tödlich. Eine Kammerruptur kann während der ganzen Zeit des Aufräumvorganges auftreten (vom 1. Tag nach dem Infarkt bis zu 3 Wochen später).
Septumperforation
Wenn der Einriß des Herzmuskels nicht die freie Herzwand betrifft (Kammerruptur), sondern die Trennwand zwischen der rechten und linken Herzkammer (= Septum) spricht man von „Septumruptur“, „Septumperforation“ oder „infarktbedingtem Ventrikelseptumdefekt“. Auch eine Septumperforation tritt zwischen dem 1. Tag nach dem Infarkt und 3 Wochen später auf.
Es kommt zur Entstehung eines Loches zwischen den beiden Herzkammern, auf Grund dessen Blut von der linken Herzkammer in die rechte Herzkammer strömt. Blut der linken Herzkammer, das normalerweise in den Kreislauf gepumpt wird, fließt durch dieses Loch in die rechte Herzkammer, von dort durch die Lungen und erneut in die linke Herzkammer. Hierdurch tritt eine enorme Belastung der beiden Herzkammern auf, von der aber die linke Herzkammer besonders betroffen wird („Blutvolumen-Überlastung“). Wenn die linke Herzkammer mit dieser enormen Belastung nicht fertig wird kommt es zu den Zeichen der Herzschwäche.
Papillarmuskelabriß
Ebenfalls durch die Schwächung des infarktbetroffenen Herzmuskels im Rahmen des Vernarbungsvorganges kann es zu Abriß des Halteapparates einer Herzklappe (= Papillarmuskel) kommen:
Die fallschirmartigen Segel der Mitral- und Tricuspidalklappe sind mit vielen Fäden (= Sehnenfäden) am Papillarmuskel (= kleiner Muskelwulst im Inneren der Herzkammer aufgehängt.
Reißt dieser Muskel ab, haben die Sehnenfäden keinen Halt mehr und die Klappe kann sich nicht mehr verschließen. Diese Klappenundichtigkeit entsteht plötzlich (= akute Mitralinsuffizienz) im Moment des Muskelabrisses und kann dadurch zu einer akuten Herzschwäche führen. Lesen Sie mehr über Herzklappenfehler und sehen Sie, wie diese in Ultraschall und Herzkatheter aussehen in der Broschüre „Was Sie über Herzklappenfehler wissen sollten“.
Embolie
Das vernarbende Herzmuskelgewebe stellt für das Blut der Herzkammer einen Anreiz zur Gerinnung dar. Es kommt daher oft (bei ca. 50% aller Infarktpatienten) zur Entstehung eines Blutgerinnsels, das sich auf dem infarzierten Herzmuskel ablagert.
In der Regel löst sich ein solches Blutgerinnsel im Laufe der kommenden Tage und Wochen wieder auf oder es wird in die Aufräumarbeiten des Herzinfarktes einbezogen und „vernarbt“ ebenfalls (= Thrombus-„Organisation“). Es kann aber auch geschehen, daß sich dieses Gerinnsel (oder Teile davon) durch die permanenten Bewegungen des Herzens lösen. Solche freien Gerinnsel können dann mit dem fließenden Blut das Herz verlassen und in den Kreislauf gelangen. Hier schwimmen sie dann nach dem Zufallsprinzip in irgendwelche Arterien (z.B., Nieren-, Gehirn-, Beinschlagadern) und verstopfen diese Gefäße. Ein solches Ereignis nennt man Embolie.
Herzwandaussackung (= Aneurysma)
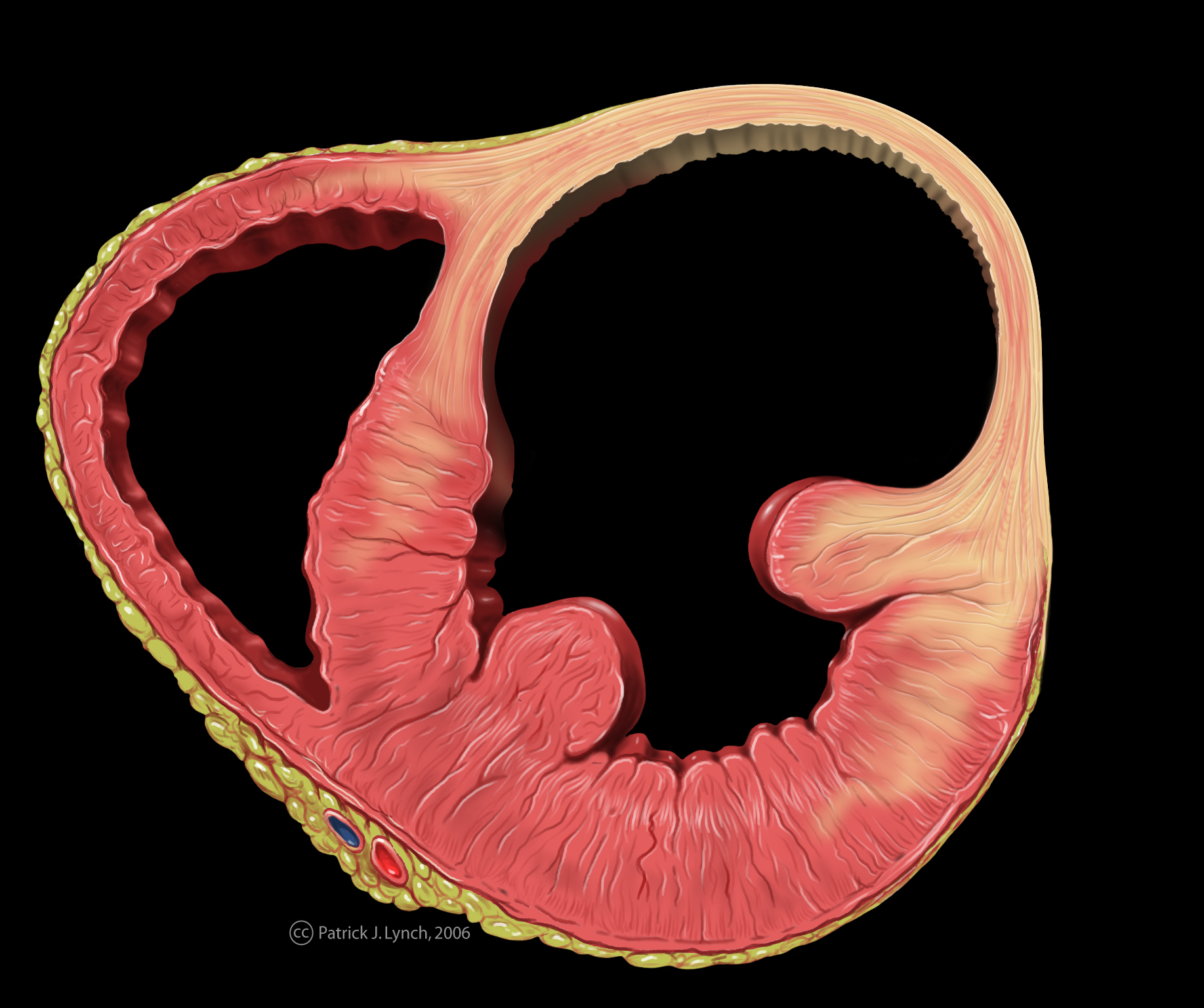
Abb. links: Vernarbung und Aussackung der Vorderwand (oberer weiß verfärbter Teil der Herzwand). (Zeichnung von Patrick J. Lynch, Yale University Center)
Wenn der vom Infarkt betroffene Herzmuskel im Rahmen der Aufräumvorgänge weich wird kann es nicht nur zum Einriß des Muskels (Kammerruptur, Septumperforation, Papillarmuskelabriß), sondern auch zur Aussackung der Kammerwand kommen. Sie entsteht, wenn die weiche Herzwand durch den Druck des Blutes in der Herzkammer ausgebeult wird.
Dadurch entsteht ein der Herzkammer angehängter Sack, dessen Wand aus dünnen, jedoch sehr haltbarem Narbengewebe besteht, sodaß die Gefahr des Platzens nur sehr gering ist. Ein Aneurysma beinhaltet 3 Gefahren:
- Es bläst sich mit jedem Herzschlag auf, sodaß ein großer Teil des Blutes, der eigentlich aus der Kammer in den Kreislauf ausgepumpt werden sollte, in diesem Sack verschwindet. Hierdurch kann eine Herzschwäche ausgelöst werden. Patienten mit einem Aneurysma haben eine deutlich verminderte Lebenserwartung, ebenso wie Patienten, bei denen kein Aneurysma entstanden ist, bei denen aber wegen der Größe des Herzinfarktes eine Herzschwäche entstanden ist.
- In der vernarbten Wand eines Aneurysmas können sich besonders leicht Herzrhythmusstörungen entwickeln, die lebensbedrohlich sind.
- In der Aussackung des Aneurysmas fließt das Blut besonders langsam oder es bleibt sogar stehen. Dadurch kann es zur Entstehung von Blutgerinnseln kommen, die zu lebensbedrohlichen Embolien führen können.
Herzbeutel- (= Perikard-)erguß
Durch das Absterben des Herzmuskels kommt es zu einer Reizung des Herzbeutels. Aufgrund dieser Reizung kann der Herzbeutel Flüssigkeit produzieren, sodaß ein Herzbeutelerguß auftritt. Dieser Erguß wird nur selten so groß, daß er Probleme verursacht und abgesaugt werden muß, in der Regel verschwindet er nach einigen Tagen wieder (Auftreten am 2. – 5. Tag nach dem Infarkt).
In einigen Fällen kann es aber auch 2 – 10 Wochen nach dem Infarkt zu einem ausgedehnten Perikarderguß kommen. In diesen Fällen vermutet man immunologische Ursachen, verursacht durch körpereigene Abwehrmaßnahmen gegen den vernarbten Herzmuskel.
Plötzlicher Herztod
Ganz überwiegend bedingt durch Herzrhythmusstörungen, die in dem vernarbten Infarktgewebe und in einem kleinem Randsaum um diese Narbe herum entstehen, kann es auch Monate und Jahre nach dem Infarkt zu plötzlichen Todesfällen kommen.
Notfälle
Siehe „Frühkomplikationen“
Vorbeugende Maßnahmen
Es gibt keine Maßnahmen, mit denen man der Entstehung eines Herzinfarktes sicher vorbeugen könnte.
Koronarverschlüsse, d.h. Herzinfarkte treten schicksalshaft auf. Allein Menschen, bei denen eine koronare Herzkrankheit bereits bekannt ist sollten bestimmte körperliche Arbeiten (z.B. Schneeschaufeln usw.) vermeiden, weil das Risiko eines Herzinfarktes nach (!) diesen Belastungen erhöht ist.
Faktoren, die Risiko erhöhen, im Laufe des Lebens zu erkranken
Siehe “Koronare Herzkrankheit” und "Vorsorgeuntersuchungen".
Verhaltensweisen, die die Heilung fördern
Beim akuten Infarkt: Zur sofortigen Erkennung und Behandlung der lebensbedrohenden Frühkomplikationen ist eine sofortige Krankenhausbehandlung notwendig. Hier wird auch körperliche Ruhe „verordnet“, die neben der medikamentösen Behandlung die Infarktheilung am stärksten fördert.
Nach dem Infarkt: Die Heilung eines Herzinfarktes durch die oben erwähnten „Aufräumvorgänge“ läuft gesetzmäßig ab, d.h. sie kann durch eigene Verhaltensweisen nur sehr bedingt beeinflußt werden. Wichtig sind nach der akuten Infarktphase moderates körperliches Training (z.B. in einer Koronarsportgruppe (siehe Broschüre “Herzsport”)), sowie regelmäßige Untersuchungen beim Hausarzt (zur Erfassung und Behandlung evtl. Risikofaktoren (siehe Broschüre “Koronare Herzkrankheit”) und regelmäßige Untersuchungen beim Kardiologen (zur Erfassung evtl. Spätkomplikationen).
Besonders wichtig ist die gewissenhafte Einnahme der vom Herzspezialisten empfohlenen Medikamente (z.B. Aspirin® zur Verhinderung von Blutgerinnseln, Medikamente gegen Herzrhythmusstörungen, Medikamente zur Entlastung und Stärkung des Herzmuskels (z.B. ACE-Hemmer), mit denen viele der lebensbedrohenden Spätkomplikationen vermieden werden können.
Verhaltensweisen, die die Krankheit verschlimmern
Alle Verhaltensweisen und Risikofaktoren, die die koronare Herzkrankheit verschlimmern, können zum Auftreten eines erneuten Herzinfarktes führen und die Krankheit daher verschlimmern. Daher ist die regelmäßige und engmaschige Kontrolle dieser Risikofaktoren und ihre sehr strenge Behandlung die wichtigste Empfehlung zur Verhinderung einer Verschlimmerung.
Spätkomplikationen können sich auch bei optimal behandelten Risikofaktoren entwickeln. Daher ist es ebenfalls wichtig, regelmäßige Untersuchungen durch einen Herzspezialisten durchführen zu lassen, um solche Komplikationen rechtzeitig zu erkennen und zu behandeln.
Bei Vermeidung solcher Untersuchungen bemerkt man Komplikationen oft erst dann, wenn sie bereits eingetreten und nicht mehr behandelbar sind.
Die Einnahme verschiedener Medikamente soll bei Infarktpatienten nicht nur evtl. Beschwerden beseitigen, sondern vor allem der Entwicklung von Spätkomplikationen mit ihren fatalen Folgen vorbeugen. Die Einnahme der vom Facharzt verschriebenen Medikamente ist auch dann wichtig, wenn keine Beschwerden auftreten. Das Auslassen solcher Medikamente („mir geht es gut, ich brauche das nicht!“) kann zu einer schwerwiegenden Verschlimmerung der Erkrankung führen.
Nach dem Herzinfarkt wird während einer Anschlußheilbehandlung in speziellen Kliniken untersucht, welche Folgen der Infarkt hatte und wie belastbar das Herz mit seiner Infarktnarbe ist. Als Ergebnis wird man dem Patienten Empfehlungen hinsichtlich seiner weiteren privaten und beruflichen Belastbarkeit geben. Um keine Überlastung des geschädigten Herzens und dadurch eine Verschlimmerung der Erkrankung zu riskieren sollte man sich an diese Empfehlungen halten.
Therapie
Frischer Herzinfarkt
Ballonerweiterung (= PTCA)
Die Ballonerweiterung ist heute die bevorzugte Behandlungsart. Hierbei versucht man, daß Gerinnsel mechanisch zu zerstören und das Gefäß wieder zu eröffnen.
Man führt dazu eine Herzkatheteruntersuchung durch, mit deren Hilfe der Arzt sehen kann, an welcher Stelle der Herzkranzarterien ein Gefäß verstopft ist. Er wird dann versuchen, das Gerinnsel mit einem feinen Draht zu durchstoßen. Über diesen feien Draht führt er dann einen sogenannten Ballonkatheter in die verstopfte Arterie ein und bläst den Ballon an der Stelle des Verschlusses auf. Hierdurch wird das Gerinnsel in viele mikroskopisch kleine Teile „zersprengt“.
Weil das Blutgefäß an der ehemaligen Verschlußstelle meistens vor dem Verschluß verengt war pflanzt man nach der Ballonerweiterung meistens auch einen „Stent“ ein, um das Gefäß offen und durchgängig zu halten.
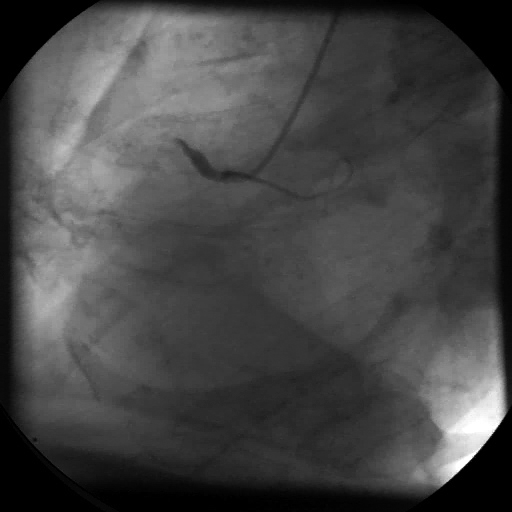
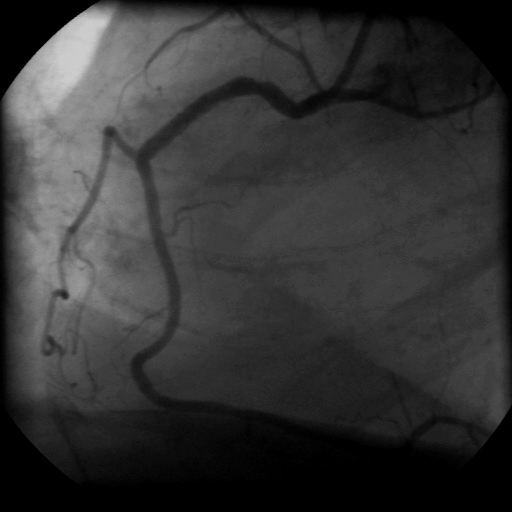
Abb. links: Verschluß der rechten Kranzarterien unmittelbar nach ihrem Ursprung (links). Rechts wieder eröffnetes Gefäß nach Ballonerweiterung und Einpflanzung eines Stents.
Lesen Sie mehr über die Technik einer PTCA und des Stentings in der Broschüre „Was Sie über eine Ballonerweiterung wissen sollten“.
Falls es möglich ist wird man heute nach Möglichkeiten immer versuchen, die verschlossene Infarktarterie durch eine Ballonerweiterung (PTCA) zu behandelnbund zu eröffnen, weil dieses Verfahren die besten Ergebnisse bei der Infarktbehandlung hat. Die Durchführung einer PTCA ist aber nur an solchen Krankenhäusern möglich, die auch eine Herzkatheterabteilung haben, deren Personal 24 Stunden rund um die Uhr erreichbar ist. Weil dies nicht in jedem Fall gegeben ist haben die örtlichen Notfalldienste (z.B. die Feuerwehr) Pläne ausgearbeitet, in denen geregelt ist, daß Patienten mit einem frischen Herzinfarkt nur in spezialisierte Krankenhäuser mit einer Herzkatheterabteilung eingeliefert werden.
Wenn ein solches Krankenhaus und somit eine PTCA aber in der Region nicht zur Verfügung steht, wenn die Herzkatheterabteilung gerade mit der Behandlung eines anderen Patienten beschäftigt ist oder wenn aufgrund anderer widriger Umstände nicht in der Lage ist, die Behandlung innerhalb von 2 Stunden nach Einlieferung des Betroffenen in das Krankenhaus zu beginnen gibt es eine Alternative:
„Lyse“
Infarkte entstehen durch den Verschluß eines Koronargefäßes durch ein Blutgerinnsel. Man kann daher auch versuchen, dieses Gerinnsel wieder aufzulösen, indem man auflösende (= lysierende) Medikamente verabreicht. Solche Medikamente sind z.B. Streptokinase oder rt-PA. Lysierende Medikamente können nur intravenös, d.h. mit einer Infusion gegeben werden.
Werden diese Medikamente früh genug zu Beginn des Infarktes eingesetzt kann man die Entstehung des Infarktes und das Absterben des Herzmuskels mehr oder weniger vollständig verhindern.
Weil von beiden Behandlungsverfahren (PTCA oder Lyse) die Ballonerweiterung aber das überlegenere und effektivere Verfahren ist führt man Lyse-Behandlungen heute sinnvollerweise nur dann durch, wenn die PTCA aus den oben genannten Gründen nicht schnell genug zur Verfügung steht.
In diesen Fällen beginnt man mit der Lyse-Behandlung und beobachtet die Beschwerden und EKG-Veränderungen des Infarkt-Patienten. Zeigen unveränderte EKG-Zeichen des frischen Herzinfarktes oder unverändert bestehende Brustschmerzen eines Patienten an, daß die Lyse nicht erfolgreich ist muß man versuchen, den Patienten so schnell wie möglich in ein anderes Krankenhaus zu verlegen, in dem die Ballonerweiterung sofort möglich ist.
Das Wichtigste bei der Behandlung des Herzinfarktes ist die Zeit:
Je schneller das verschlossene Gefäß wieder eröffnet wird desto weniger Herzmuskel stirbt ab und desto geringer sind die Spätschäden am Herzmuskel. Die Methode, mit der dies am schnellsten und zuverlässigsten gelingt ist die Ballonerweiterung.

Die 1. Kontaktaufnahme mit einem Arzt erfolgt aber in aller Regel nicht sofort mit dem Eintritt des Herzinfarktes und dem Beginn der Infarktschmerzen. Oft genug warten Patienten 1 oder 2 oder sogar noch mehr Stunden, bis sie den Arzt rufen, weil sie glauben, die Schmerzen würden vielleicht von selber wieder besser werden oder verschwinden. Während dieser Wartezeit stirbt laufend Herzmuskel ab und kann auch nachfolgend, mit welcher Behandlungsform auch immer nicht wieder zum Leben erweckt werden.
Wenn die Betroffenen dann im Krankenhaus eintreffen vergeht in der Regel wieder eine gewisse Zeit, bis die Diagnose „Herzinfarkt“ mit EKG und Laboruntersuchungen festgestellt wird und von diesem Augenblick an dauert es wieder eine Weile, bis die Herzkatheterabteilung alarmiert wird und bereit ist. Auf diese Weise vergehen nach dem Eintritt des Infarktes und dem Einsetzen der Schmerzen manchmal gut und gerne einige Stunden. Daher ist das Wichtigste für Menschen mit einem Herzinfarkt:
So schnell nach Beginn der Brustschmerzen den Notarzt anrufen und sich schnellstens ins Krankenhaus bringen lassen (siehe Kapitel „Wann muß der Arzt kontaktiert werden?“).
Wenn mehr als 12 Stunden nach Eintritt des Herzinfarktes verstrichen sind ist eine Ballonerweiterung oder Lyse-Behandlung prinzipiell wenig sinnvoll, denn der Herzmuskel ist jetzt vollständig abgestorben und kann auch durch eine Wiedereröffnung des Gefäßes nicht gerettet werden.
Dennoch gibt es Situationen, in denen auch nach einer solchen langen Zeit eine PTCA dennoch sinnvoll sein kann. Dies ist immer dann der Fall, wenn
- der betroffene Mensch auch weiterhin Brustschmerzen verspürt, denn dies kann ein Zeichen dafür sein, daß noch immer Herzmuskel lebendig ist und durch eine Ballonerweiterung gerettet werden kann,
- wenn bestimmte lebensbedrohliche Herzrhythmusstörungen auftreten, weil man in solchen Fällen versucht, die Durchblutung zu den Randgebieten der Infarktnarbe, aus denen diese Herzrhythmusstörungen stammen zu verbessern oder
- wenn eine schwere Herzschwäche auftritt, weil man dann Alles versucht, um vielleicht dennoch noch lebenden Herzmuskel zu retten und die Herzkraft hierdurch zu verstärken.
Medikamente
Aspirin®
Dieses Medikamentes verhindert die Verklumpung von Blutplättchen und somit die Entstehung von Blutgerinnseln.
Man setzt Aspirin schon sehr früh im Infarktverlauf (mit Beginn der Beschwerden) ein, weil die ersten Infarktbeschwerden oft zu einem Zeitpunkt auftreten, zu dem sich noch kein Blutgerinnsel entwickelt hat, das das Koronargefäß vollständig verstopft. Mit der Aspiringabe versucht man, die Entwicklung eines vollständigen Gefäßverschlusses vermeiden und eine weitere Vergrößerung des Gerinnsels zu verhindern.
Im Falle einer PTCA hilft Aspirin®, die Entstehung von Gerinnseln und damit einen erneuten Verschluß an der verletzten Gefäßstelle zu verhindern.
Und auch wenn man durch eine Lyse das verstopfende Blutgerinnsel aufgelöst hat verbleibt an der Infarktarterie eine Verengung bzw. geschädigte Gefäßwand. Hier kann es auch nach der erfolgreichen Lyse zu einem Wiederverschluß kommen. Das Aspirin soll einen solchen Wiederverschluß verhindern.
Nitrat
Nitrate sind Medikamente, die Herzkranzgefäße erweitern und durch die Umverteilung des Blutes in die großen Venen des Körpers die Durchblutung des Herzmuskels verbessert. Durch die Gabe von Nitraten soll daher versucht werden, das Infarktareal durch die Verbesserung der Durchblutung zu verkleinern. Zudem wirkt es schmerzlindernd.
Schmerzmittel
Die schnelle Beseitigung des heftigen Infarktschmerzes ist nicht nur für das „Wohlbefinden“ des Infarktpatienten, sondern auch für die Verkleinerung des Infarktgebietes wichtig. Heftige Schmerzen bedeuten für den Betroffenen Streß und Streß kurbelt die Herzarbeit an. Ein unter Streß stehendes Herz verbraucht jedoch sehr viel mehr Nährstoffe und Sauerstoff als ein ruhig schlagendes Herz und Sauerstoff und Nährstoffe sind für den Herzmuskel in der Situation des Infarktes mit der unterbrochenen Blutzufuhr ohnehin knapp.
Daher bedeutet Schmerzbekämpfung eine Senkung des Sauerstoffbedarfes des Herzens, was auch zu einer Verkleinerung der Infarktnarbe beitragen kann. Und schließlich soll die Beseitigung des Schmerzes auch das Auftreten Streß-bedingter Herzrhythmusstörungen verhindern. Die Schmerzbekämpfung erfolgt in aller Regel mit Morphium, das intravenös oder unter die Haut gespritzt wird.
Nach dem Herzinfarkt
Ballonerweiterung (= PTCA)
Nach einem Herzinfarkt wird man, wenn dies nicht schon bei der akuten Behandlung des Infarktes durch eine PTCA erfolgt war, eine Herzkatheteruntersuchung durchführen. Hierbei sollen geklärt werden, welche Schäden der Infarkt am Herzmuskel verursacht hat und in welchem Zustand sich die Infarkt- und die anderen Herzkranzarterien befinden.
Wenn die Herzkatheteruntersuchung zeigt, daß sich die Infarktarterie entweder spontan (d.h. durch Selbstheilungsmechanismen des Körpers) oder durch eine Lyse wieder eröffnet hat, daß das Infarktgefäß aber hochgradig verengt ist, führt man zur Verhinderung eines erneuten Verschlusses dieses Arterie, eine Ballonerweiterung durch. Dieses Verfahren ist aber nur sinnvoll, wenn der Herzmuskel im Infarktgebiet nicht vollständig abgestorben ist, was durch EKG und andere Untersuchungen (z.B. Myokardszintigraphie (siehe Broschüre „Was Sie über eine Myokardszintigraphie wissen sollten“), Streß-Echokardiographie) geprüft werden kann.
Der lebensverlängernde Effekt der PTCA eines „alten“ Infarktgebietes ist nicht zweifelsfrei geklärt. Ebenfalls unklar ist, ob die späte Wiedereröffnung eines Infarktgefäßes Tage oder Wochen nach dem Infarkt sinnvoll ist oder nicht („Theorie der offenen Infarktarterie“).
Aortokoronare Bypass-Operation
Wenn die Herzkatheteruntersuchung nach dem Infarkt zeigt, daß neben der Infarktarterie weitere Herzkranzgefäße verengt sind muß man befürchten, daß sich auch hier zukünftig Infarkte ereignen können. In vielen Fällen führt man in solchen Fällen eine Ballonerweiterung (PTCA) durch, manchmal ist es aber sicherer und besser, eine Bypass-Operation durchzuführen. Lesen Sie mehr zur Bypass-Operation in der Broschüre “Was Sie über eine Bypass-Operation wissen sollten”.
Die Frage, ob man zusätzlichen Koronarverengungen durch eine Ballondilatation oder Bypass-Operation behandeln sollte kann nicht pauschal entschieden werden. Hier muß berücksichtigt werden, welche Folgen der Infarkt auf die Funktion der Herzkammer hatte, ob noch lebender Herzmuskel im Infarktgebiet vorhanden ist, wieviele weitere Koronargefäße verengt sind, wo diese Verengungen gelegen sind und wie hochgradig sie sind.
Medikamente
Nitrate
Nach einem Herzinfarkt dienen Nitrate ausschließlich zur Behandlung evtl. auftretender Angina pectoris. Patienten, die nach einem Infarkt keine Angina pectoris haben benötigen keine Nitrate.
Aspirin®
Aspirin® soll verhindern, daß sich an der (wiedereröffneten) Infarktarterie oder an anderen verengten Koronargefäßen erneut ein Verschluß und damit ein erneuter Herzinfarkt ereignet. Aus vielen Untersuchungen ist bekannt, daß jeder Patient mit koronarer Herzerkrankung mit oder ohne bereits erlittenen Herzinfarkt Aspirin® erhalten sollte.
Iscover® oder Plavix®
Diese beiden Medikamente verstärken die Wirkung des Aspirin®. Sie werden fast ausschließlich dann gegeben, wenn im Zusammenhang mit der Infarktbehandlung eine PTCA und die Implantation eines Stent durchgeführt wurde (Lesen Sie mehr hierzu in der Broschüre „Was Sie über eine PTCA wissen sollten“).
Diese Medikamente sollen verhindern, daß das Blut durch den Kontakt mit dem Metall des Stents „provoziert“ wird, ein Blutgerinnsel entsteht und es dadurch zum akuten Verschluß des Stent kommt. Nach einer Stent-Implantation im Zusammenhang mit einem Herzinfarkt sollte man Aspirin® und Plavix® bzw. Iscover®für die Dauer von 9 Monaten einnehmen.
ß-Blocker
ß-Blocker (sprich: beta-Blocker) vermindern die Herzarbeit, senken den Sauerstoffbedarf des Herzmuskels, senken den Blutdruck und wirken gegen Herzrhythmusstörungen. Sie sollten daher bei allen Patienten nach erlittenem Herzinfarkt in ausreichender Dosis eingesetzt werden, weil zweifelsfrei erwiesen wurde, daß sie das Leben von Infarktpatienten verlängern.
Man setzt ß-Blocker auch bei großen Infarktnarben ein, um der Entwicklung einer Herzschwäche entgegen zu wirken. Hier müssen diese Medikamente jedoch sehr vorsichtig eingesetzt werden!
ACE-Hemmer oder AT1-Blocker
Dies sind Medikamente zur Erweiterung von Blutgefäßen im Körper. Sie senken den Blutdruck und erleichtern dem durch den Infarkt geschädigten Herzmuskel die Arbeit. Durch den lebenslangen Einsatz dieses Medikamentes kann man die Lebenserwartung von Infarktpatienten verlängern und der späten Entstehung der gefürchteten Herzschwäche vorbeugen.
Lesen Sie mehr zu dieser Medikamentengruppe in der Broschüre über die Herzschwäche.
Calciumantagonisten
Sie haben in der Behandlung von Patienten nach Herzinfarkt kaum noch eine Bedeutung, es sei denn, daß Angina pectoris auftritt, die mit einer Ballonerweiterung, Bypass-Operation oder mit den bereits genannten Medikamenten nicht beherrscht werden kann oder daß eine Bluthochdruckkrankheit vorliegt, die mit den hierzu geeigneten Medikamenten nicht ausreichend behandelt werden kann. Gefährlich sind dabei akut, d.h. schnell wirkende Calcium-Antagonisten, die bei Patienten nach einem Herzinfarkt strikt vermieden werden sollten.
Antiarrhythmika
Mittel gegen Herzrhythmusstörungen sind bei Patienten nach einem Herzinfarkt besonders gefährlich, weil sie die u.U. lebensbedrohlichen Rhythmusstörungen nicht nur unterdrücken, sondern sogar noch fördern und auslösen können. Sie dürfen daher bei Patienten nach einem Herzinfarkt nur gegeben werden, wenn die unbedingte Notwendigkeit zu ihrer Gabe zuvor eingehend untersucht worden ist.
Antiarrhythmika dürfen in diesen Fällen nicht ambulant gegeben werden. Es ist vielmehr notwendig, den Beginn der Anwendung und die Einstellung auf die erforderliche Dosis während eines Krankenhausaufenthaltes durchzuführen. Nur hier können evtl. auftretende, durch das Medikament ausgelöste schwerwiegende und u.U. tödliche Rhythmusstörungen sofort erkannt und behandelt werden.
Behandlung der Risikofaktoren
Durch diätetische Maßnahmen, Gewichtsreduktion und Medikamente muß man die Risikofaktoren für das Herz (erhöhte Blutfettwerte, Blutzuckerkrankheit, erhöhten Blutdruck) effektiv behandeln, um ein Fortschreiten der Herzkrankheit zu verhindern. Dabei muß man beachten, daß beispielsweise der Blutcholesterinspiegel bei Herzinfarktpatienten stärker abgesenkt werden muß als bei Patienten, die noch keine Herzkrankheit haben. Als Zielwert für die Cholesterinsenkung benutzt man das „böse“ Cholesterin (LDL), das auf weniger als 100 mg% abgesenkt werden muß. Man verwendet hierzu die sogenannten Cholesterin-Synthese-Hemmer („CSE-Hemmer“). Lesen Sie mehr über die Behandlung von Risikofaktoren unter „Vorsorgeuntersuchungen“.
Besonders wichtig ist die Aufgabe des Zigarettenrauchens. Man weiß, daß Menschen, die nach einem Infarkt weiter rauchen, ein mehrfach erhöhtes Risiko haben, einen erneuten Herzinfarkt zu erleiden als Menschen, die mit dem Rauchen aufgehört haben. Nikotinpflaster, nikotinhaltiges Kaugummi und ein neuartiges Medikament mit Namen Champix® können bei der Raucherentwöhnung helfen.
Ebenso wichtig sind die strenge Normalisierung evtl. erhöhten Blutdrucks (Hochdruckkrankheit) und der Blutzuckerkrankheit (Diabetes mellitus). Auch hier werden in fast allen Fällen Medikamente eingesetzt werden müssen. Auch hier weiß man aber, daß diese strenge Behandlung der Risikofaktoren hilft, erneute Herzinfarkte und das Fortschreiten der Koronarkrankheit zu verhindern und das Leben zu verlängern.
In vielen Jahren meiner Arbeit als Kardiologe habe ich die Erfahrung gemacht, daß viele Menschen in der Intensität und Gewissenhaftigkeit bei der Behandlung ihrer Risikofaktoren nachlassen und „schludrig“ werden. Sie fangen wieder mit dem Rauchen an, nehmen kein Gewicht ab und lassen auch ab und zu schon einmal ihre Blutdruck-, Cholesterin- oder Zuckermedikamente weg. Wenn nichts mehr weh tut und man genügend Luft bekommt denken sie vielleicht, daß alles schon nicht so schlimm sein wird. Und schließlich zahlt man ja auch Beiträge an die Krankenkasse und es gibt Ärzte und Apotheken, die schon helfen werden, wenn es wieder brenzlig wird. Dies ist auf Dauer gesehen in allen Fällen (!) und ohne Ausnahme ein tödlicher Irrtum, denn die Krankheit, die man soeben überlebt hat (am Herzinfarkt sterben auch heute noch die Hälfte aller Betroffenen) schwelt weiter.
Denken Sie immer an die Worte des berühmten Peter Zwegat: „Laufen müssen Sie schon selber, ich zeige Ihnen nur wie es geht“. Auf den Herzinfarkt übertragen bedeutet dies: Die Ärzte können Ihr Leben vielleicht akut und für den Moment retten; wenn Sie länger leben möchten müssen Sie selber schon mithelfen!
Wann muß der Arzt kontaktiert werden?
Menschen mit schon bekannter Koronarkrankheit
Menschen, die schon einen Herzinfarkt überstanden haben oder die aus welchen Gründen auch immer wissen, daß sie eine koronare Herzkrankheit haben müssen immer mit der Möglichkeit rechnen, daß ein Herzinfarkt auftritt. Es ist für diese Menschen daher sinnvoll, wenn sie immer ein Nitrospray-Fläschen dabei haben.
Wenn es zum plötzlichen Auftreten von Brustschmerzen kommt,
- die „anders“ oder schlimmer als die ansonsten auftretenden Beschwerden sind
- die aus der körperlichen Ruhe heraus auftreten
- die mit Herzklopfen oder Herzstolpern verbunden sind
- sollten diese Menschen zunächst das Nitro benutzen.
Kommt es innerhalb von wenigen Minuten zur Besserung der Beschwerden ist das Vorliegen eines Herzinfarktes relativ unwahrscheinlich.
Klingen die Beschwerden ab, wiederholen sich aber nach kurzer Zeit sollte man das Nitrospray erneut benutzen und seine Wirkung abwarten. Klingen die Beschwerden wieder ab, kommen aber nach kurzer Zeit erneut wieder ist zwar das Vorliegen eines akuten Herzinfarktes ebenfalls unwahrscheinlich, die Betroffenen sollten sich aber dennoch unverzüglich zu ihrem Kardiologen oder (nachts oder am Wochenende) ins Krankenhaus begeben, denn in diesen Situationen besteht die große Gefahr, daß der Herzinfarkt gerade dabei ist, zu entstehen. Um die Gefahr eines nun in Kürze drohenden Infarktes abzuwenden ist es unbedingt notwendig, sofort (!) ärztliche Hilfe zu bekommen.
Bei Brustschmerzen,
- die mit einem Ohnmachtsanfall einhergehen oder
- die mit starker Luftnot verbunden sind
sollte man garnicht länger warten und sofort (!) den Notarzt der Feuerwehr (Tel.: 112) rufen, damit man ins Krankenhaus gebracht werden kann, denn in diesen Situationen besteht unmittelbare Lebensgefahr.
Ebenfalls sollte man dann den Notarzt der Feuerwehr rufen, wenn die Brustschmerzen nach Verwendung des Nitrosprays nicht innerhalb von wenigen Minuten abklingen und auch eine 2. Einnahme des Sprays 10 Minuten nach der 1. Gabe ohne Wirkung bleibt. Brustschmerzen, die nicht auf Nitro reagieren sind bis zum Beweis des Gegenteils immer Infarkt-verdächtig.
Erstmals auftretende Brustschmerzen
Grundsätzlich gelten hier natürlich dieselben Regeln wie ich sie oben für die Menschen mit schon bekannter Koronarerkrankung beschrieben habe.
Es gibt aber 2 entscheidende Unterschiede:
Menschen mit schon bekannter Koronarerkrankung haben meistens „Erfahrung“ mit ihren Beschwerden. Sie kennen die Art evtl. auftretender Schmerzen, von Herzklopfen oder Luftnot und können oft gut unterscheiden, ob Beschwerden „neu“ bzw. verändert sind oder ob es sich um die „alten“ und bekannten Beschwerden handelt. Menschen, die bisher herzgesund waren kennen diesen Unterschied nicht.
Menschen mit schon bekannter Koronarkrankheit besitzen meistens Nitro-Spray, das sie wie oben beschrieben einsetzen können und die sich in ihrem Verhalten an der Wirkung der Beschwerden auf das Nitro orientieren können. Menschen ohne vorbekannte Herzkrankheit besitzen in der Regel kein Nitro.
Ratschläge für das Verhalten bei Brustschmerzen bei solchen Menschen zu geben ist schwer und irgendwie auch gefährlich.
Gefährlich ist es deshalb, weil (auch nach jahrelanger Erfahrung als Kardiologe!) viele Menschen von den Brustbeschwerden überrascht werden und sich nicht vorstellen können (oder wollen), daß dies ein Herzinfarkt ist. Manchmal haben sie auch falsche Vorstellungen vom Herzinfarkt :
- „Herzinfarkte treten bei körperlichen Anstrengungen oder Aufregungen auf“ - Falsch, die meisten Herzinfarkte treten aus der körperlichen Ruhe heraus auf.
- „Herzinfarkte kommen immer tagsüber“ - Falsch, die meisten Herzinfarkte treten in den frühen Morgenstunden der Nacht oder am Morgen auf.
- „Herzinfarkte kündigen sich vorher an und ich habe doch bislang keine Beschwerden gehabt“ - Falsch, denn die kleine Einengung des Gefäßes, die dann beim Infarkt einreißt hat sich vorher nicht bemerkbar gemacht, fragen Sie einmal Bekannte, was sie vor ihrem Herzinfarkt gespürt haben, nämlich meistens nichts oder nur Bagatellbeschwerden).
- „Ich war doch erst gestern (vor 1 Woche, vor 1 Monat vor 1/2 Jahr) beim Arzt und der hat doch schließlich nichts festgestellt“ - Richtig! Er konnte aber auch nichts feststellen, denn die minimale Gefäßverengung von vielleicht nur 50% (siehe am Anfang der Broschüre) kann man weder im EKG, Belastungs-EKG oder Ultraschallbild sehen. Sie bleibt unentdeckt, bis sie plötzlich explodiert und den Infarkt verursacht.
Und schließlich gibt es Menschen, die zwar zum Teil heftige Brustschmerzen haben, aber die dennoch den Arzt in der Praxis oder das Krankenhauspersonal nicht unnötig belästigen wollen oder die sich nicht lächerlich machen möchten („Wenn´s ein Fehlalarm ist werden alle nur lachen oder schimpfen, daß ich ihnen die Zeit gestohlen habe!“).
Was soll man also tun angesichts der Tatsache, daß jedermann zu jeder Zeit einen Herzinfarkt bekommen kann?
Ich würde Ihnen dazu raten, Ihr eigenes Infarktrisiko abzuschätzen. Das ist nicht so schwer, wie es klingt und mit etwas gesundem Menschenverstand werden Sie Ihr eigenes Risiko schon ganz gut selber einschätzen können: Wenn Sie
- rauchen
- übergewichtig sind
- die Blutzuckerkrankheit (Diabetes mellitus) haben
- erhöhten Blutdruck haben
- erhöhte Blutfette haben
- in ihrer Blutsverwandtschaft Menschen haben, die herzkrank sind, einen herzinfarkt erlitten haben, plötzlich gestorben sind, eine Ballonerweiterung oder Bypass-Operation über sich haben ergehen lassen müssen
- und wenn Sie älter als 60 Jahre sind
dann wissen Sie eigentlich schon, daß Sie irgendwo infarktgefährdet sind.
Wenn Sie nichts von alledem wissen und vielleicht nur 60 Jahre oder älter sind:
Lassen Sie sich vom Hausarzt oder einem Kardiologen einmal vorsorgend untersuchen (siehe „Vorsorgeuntersuchungen“). Am Ende dieser Untersuchungen, die kostenlos für Sie sind lernen Sie ihr Risiko kennen. Und wenn Sie wissen, daß Sie ein erhöhtes Infarktrisiko haben betrachten Sie evtl. auftretende Brustschmerzen so, wie ich dies oben für diejenigen Menschen beschrieben habe, die schon wissen, daß sie koronarkrank sind.
Gehen Sie mit Brustschmerzen, die nicht nach kurzer Zeit (maximal 10 Minuten nach und 30 Minuten ohne Nitro) wieder verschwinden zum Arzt, notfalls (nachts oder am Wochenende) auch ins Krankenhaus. Hier hat man die Möglichkeit, einen Infarkt schnell und ohne Zweifel auszuschließen oder, falls er sich bestätigen sollte zu behandeln. Niemand wird lachen, wenn es ein Fehlalarm war, ihre Krankenkasse wird Ihnen keine Abmahnung schicken und kein Arzt wird mit Ihnen schimpfen, weil sie ihm vielleicht die Zeit gestohlen haben. Gehen Sie in einer solchen Situation lieber einmal zu viel als zu wenig zum Arzt. Das Schlimmste, was Ihnen im Fall eines Fehlalarms passieren kann ist, daß Sie sich einige Stunden in der Notambulanz des Krankenhauses bei schlechtem Licht, lauwarmem Mineralwasser und fehlendem Essen geärgert haben. Aber denken Sie daran: Nur derjenige kann sich ärgern, der noch lebt!
Und denken Sie auch daran:
Wenn Sie einen Infarkt haben, den optimalen Zeitpunkt für die Behandlung aus den oben genannten Gründen verpasst haben, den Infarkt überleben, aber für den Rest ihres Lebens Beschwerden haben werden oder den Rest Ihres Lebens mit einem geschädigten Herzen verbingen müssen nützt Ihnen im Nacherein ein „Ach hätte ich doch nur ...“ nichts mehr.